Innhold
- Hva er virtuelle maskiner?
- Hvordan diagnostiseres virtuelle maskiner?
- Hvordan behandles virtuelle maskiner?
- Forbereder seg på behandling
- Ytterligere behandlinger for virtuelle maskiner
Hva er virtuelle maskiner?
Åre er en del av sirkulasjonssystemet som beveger blod gjennom kroppen. Åre fører blod fra kroppen tilbake til hjertet. Hjertet pumper blodet gjennom lungene slik at det kan hente oksygen. Kroppen bruker oksygen for å lage energi. Venøs misdannelse (VM) oppstår når vener ikke dannes normalt. VM kan være helt isolert fra normale årer eller kan renne inn i dem. VM er ikke en del av det normale venesystemet.
VM er den vanligste typen vaskulær anomali. De kan forekomme hvor som helst på kroppen, men er vanligst på hodet og nakken.
VM kan se ut som et blåmerke på huden eller en vekst under huden. VM-er har vanligvis en blåaktig farge hvis de er i eller nær huden.
I mange tilfeller, når en VM blir funnet, er den allerede større enn 5 centimeter (størrelsen på en plomme). Når du trykker ned på en virtuell maskin, vil den ofte krympe, som en ballong som mister luft. Etter å ha stoppet, fylles den opp igjen, som en ballongfylling med luft. Dette er resultatet av at blod blir presset ut av misdannelsen og deretter fylles sakte.
Runde, harde flekker kan noen ganger føles når du trykker på en VM. Disse kalles flebolitter, som er forkalkede blodpropper i misdannelsen. De er ofte omtrent like store som en perle.
Smerter, hevelse og misdannelse er de vanligste symptomene på virtuelle maskiner. Hevelse eller smerte kan komme og gå eller kan oppstå hele tiden. Noen ganger kan dette skyldes en blodpropp som dannes i misdannelsen. En VM i nærheten av et ledd, som en albue eller et kne, kan føre til at leddet fungerer dårlig. En VM i nærheten av en nerve kan føre til skade på nerven og kan forårsake smerte eller dårlig funksjon.
Mange mennesker med synlige virtuelle maskiner kan føle seg flau eller selvbevisste. Omsorgspersoner og lærere må være oppmerksomme på å se etter erting eller mobbing av klassekamerater til et barn med en VM.

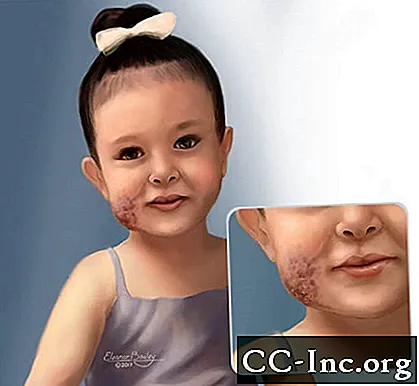
Illustrasjon av barn med venøs misdannelse i ansiktet.
© Eleanor Bailey
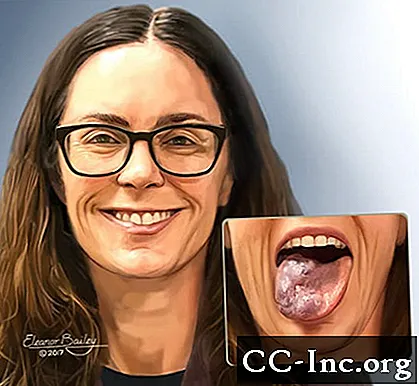
Illustrasjon av kvinne med venøs misdannelse på tungen.
© Eleanor Bailey
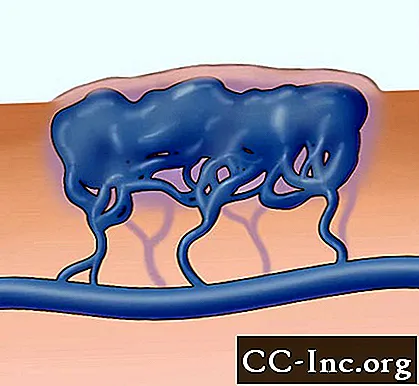
Illustrasjon av venøs misdannelse med makrocystiske mellomrom, som betyr med rusk atskilt med septa.
© Eleanor Bailey
Hvordan diagnostiseres virtuelle maskiner?
VM-er finnes noen ganger dypt i kroppen, og kan ikke sees under huden. VM-er finnes noen ganger i en avbildningsstudie som røntgen eller MR utført av andre årsaker, eller på grunn av symptomer, som hevelse eller smerte.
De fleste virtuelle maskiner er ikke arvelige. Det vil si at de ikke overføres fra foreldre til barn. Ingenting som en mor gjør under graviditeten kan forårsake eller forhindre disse misdannelsene.
Noen veldig sjeldne typer virtuelle maskiner er arvelige. Dette betyr at de blir båret i familiens DNA og kan skje med andre familiemedlemmer.
De fleste virtuelle maskiner kan diagnostiseres av en lege som er dyktig i å ta vare på pasienter med dem. Denne legen vil spørre om pasientens vekst og utvikling og gjøre en fysisk undersøkelse.
En MR er den beste bildestudien for å diagnostisere en VM. Den gir en detaljert skanning eller et bilde av innsiden av kroppen for å se størrelsen og plasseringen av VM. En MR vil også vise andre viktige strukturer, som nerver, muskler, arterier og vener som er i nærheten av VM og som kan bli påvirket av behandling.
Magnetisk resonansangiografi (MRA) eller magnetisk resonansvenografi (MRV) er spesifikke typer MR som viser blodkar og blodstrøm. MRA / MRV kan bidra til å vise om det er arterier som kobler seg til VM, eller for å se om det er vener som drenerer blod fra VM.
MR / MRV / MRA utsetter ikke pasienten for stråling. Bilder er laget med kraftige magneter.
En ultralyd er også nyttig for å diagnostisere og overvåke en VM. En ultralyd bruker lydbølger for å lage et bilde av blodårene og vevet under huden. Ultralyd kan også brukes til å oppdage hastigheten på blodstrømmen, noe som hjelper leger med å diagnostisere en VM. Det er en god metode for små barn fordi det ikke krever at et barn ligger stille og fordi det ikke utsetter en pasient for stråling. Det kan også gjøres mens et barn er våken. Imidlertid gir ultralyd ikke så mye informasjon om nærliggende anatomi som MR gjør.
Noen ganger kan en lege gjøre en CT-skanning for å se om en VM påvirker et bein. En CT-skanning er som en MR, bortsett fra at den bruker røntgenstråler i stedet for magneter. Generelt er ikke CT den beste måten å diagnostisere en VM på
Hvordan behandles virtuelle maskiner?
De fleste virtuelle maskiner vokser når pasienten vokser. VM kan også vokse etter traumer eller vokse enda raskere i puberteten eller graviditeten. VM blir sjelden kurert, og mange pasienter må behandles på forskjellige tidspunkter i løpet av livet.
Behandlingen er vanligvis fokusert på å administrere VM for å redusere størrelsen og symptomene eller for å redusere eller forhindre problemer som kan være forårsaket av misdannelsen. Selv om virtuelle maskiner ikke ofte kan helbredes helt, er det mange måter å administrere dem godt på.
VM er godartet, noe som betyr at det ikke er kreft. Hvis en VM ikke forårsaker problemer, for eksempel smerte eller tap av funksjon eller misdannelse, kan aktiv våken venting være den beste behandlingen. Når en VM begynner å forårsake problemer, vil behandlingen begynne.
Hvis en virtuell maskin er i et følsomt eller farlig område, kan den trenge behandling selv om den ennå ikke har begynt å forårsake problemer.
Vi anbefaler tidlig evaluering av en spesialist hvis du er bekymret for at du eller barnet ditt kan ha en VM. Behandlingen er individualisert. Legene dine vil samarbeide med deg for å sikre at du eller barnet ditt får riktig behandling til rett tid.
Et team av leger som spesialiserer seg på behandling av vaskulære anomalier (svulster og misdannelser) vil jobbe sammen for å behandle en VM. Behandlingsteamet kan omfatte intervensjonsradiologer, diagnostiske radiologer, hudleger, kirurger, hematologer og genetikere.
En intervensjonell radiolog er en lege som kan lese bilder og skanninger av kroppen og bruke disse bildene til å behandle VM uten å kutte huden. Intervensjonelle radiologer spiller en sentral rolle i diagnostisering og behandling av VM.
En kirurg kan være i stand til å korrigere misdannelse eller misdannelse fra VM når det meste av misdannelsen er behandlet. Store virtuelle maskiner kan føre til problemer med blodpropp.
En hematolog er en lege som behandler blodsykdommer og vil sørge for at blodet koagulerer ordentlig før, under og etter prosedyrer. Noen VM og andre vaskulære misdannelser kan behandles med medisiner som sirolimus, som krever kontroll av blodarbeid og overvåking med en spesialist som har erfaring med å bruke disse medisinene til pasienter med VM.
En hudlege behandler hudsykdommer. Når en VM involverer huden, kan en hudlege være i stand til å behandle involvert hud med laserterapi.
En genetiker er en lege som studerer sykdommer som overføres fra foreldre til barn gjennom deres gener. Genetikere hjelper pasienter med å forstå tilstanden deres bedre og diskutere hvilken risiko, hvis noen, eksisterer for å overføre risikoen for å få en VM til fremtidige barn.
Skleroterapi for å behandle VM
Skleroterapi er en veldig nyttig behandling for VM og utføres av en intervensjonell radiolog. I skleroterapi brukes ultralyd for å målrette VM og røntgenbilder hjelper til med å veilede og overvåke behandlingen.
Huden er ikke kuttet. Mens pasienten sover, brukes nåler til å levere en flytende medisin, kalt sklerosant, direkte i de unormale venene som utgjør VM. Dette legemidlet skader og ødelegger unormale vener. De fleste sklerosanter vil få blodet i VM til å koagulere og umiddelbart skade de unormale venene. Andre har en mer forsinket effekt. Uansett er målet med skleroterapi å få misdannelsen til arr slik at lite eller ingen blod vil strømme gjennom VM. Dette vil føre til at VM krymper.
Flere skleroterapibehandlinger er ofte nødvendig. Behandlinger er vanligvis minst seks ukers mellomrom. Skleroterapi gjør at VM blir mindre, men VM kan bli større igjen over tid. Vanligvis administreres virtuelle maskiner gjennom hele livet, ikke kureres. Målet med behandlingen er å forbedre symptomene så mye som mulig.
Forbereder seg på behandling
Før skleroterapi vil behandlingsteamet forberede deg på det som normalt skjer etter prosedyren, og for eventuelle problemer.
De fleste pasienter blir sovnet under generell anestesi under skleroterapi. Noen pasienter vil kunne reise hjem dagen for prosedyren, og noen vil overnatte på sykehuset for å komme seg.
Etter behandling kan det være hevelse, irritasjon på huden og blåmerker på behandlingsstedet.
Sårdannelse er den vanligste komplikasjonen ved skleroterapi. Et sår er sår eller sår. Sårdannelse skjer i mindre enn 5 prosent av tilfellene. Hvis et sår utvikler seg, vil behandlingsteamet behandle det.
Ytterligere behandlinger for virtuelle maskiner
Noen ganger brukes laserterapi til å behandle virtuelle maskiner som påvirker huden. Noen ganger kan kirurgi bidra til å korrigere deformitet eller tap av funksjon. For de fleste vaskulære anomalier er en kombinasjon av behandlingsmetoder best.
Leger jobber med nye behandlinger for virtuelle maskiner. For omfattende virtuelle maskiner kan noen pasienter behandles med medisiner som sirolimus. Et legemiddel kalt sirolimus (rapamycin) har fungert for noen pasienter. Fordi sirolimus kan undertrykke immunforsvaret, er nøye overvåking av en erfaren spesialist nødvendig.
Kirurgi kan være nødvendig etter skleroterapi for å fjerne en masse, ekstra hud eller en misdannelse etterlatt av VM. Små virtuelle maskiner kan noen ganger behandles med kirurgi alene. VM kommer ofte tilbake etter operasjonen fordi det er veldig vanskelig å fjerne en VM helt. Bare kirurger med erfaring i behandling av kompliserte vaskulære misdannelser bør operere dem.
Andre terapier, slik som kryoablasjon (fryseterapi) og laser / radiofrekvensablasjon (varmebehandling), brukes noen ganger til å behandle VM.
VM-er som involverer huden, blir noen ganger behandlet med forskjellige typer lasere, for eksempel en pulserende fargelaser, en langpulsert Nd: YAG-laser eller andre. Flere laserbehandlinger er vanligvis nødvendig for best resultat for disse hudbaserte virtuelle maskinene. Disse laserbehandlingene er vanligvis fordelt med 4 til 12 ukers mellomrom.